Pourquoi la résistance est courante pour les antibiotiques, mais rare pour les vaccins
par Célia Souque et et Louis du Plessis, University of Oxford, Royaume-Uni
La résistance aux antibiotiques est un problème mondial dans la mesure où il existe un risque grave que les infections courantes deviennent bientôt incurables. Entretemps, les vaccins mis au point il y a près d’un siècle nous protègent toujours contre des maladies mortelles. Qu’est-ce qui pourrait expliquer cette différence ?
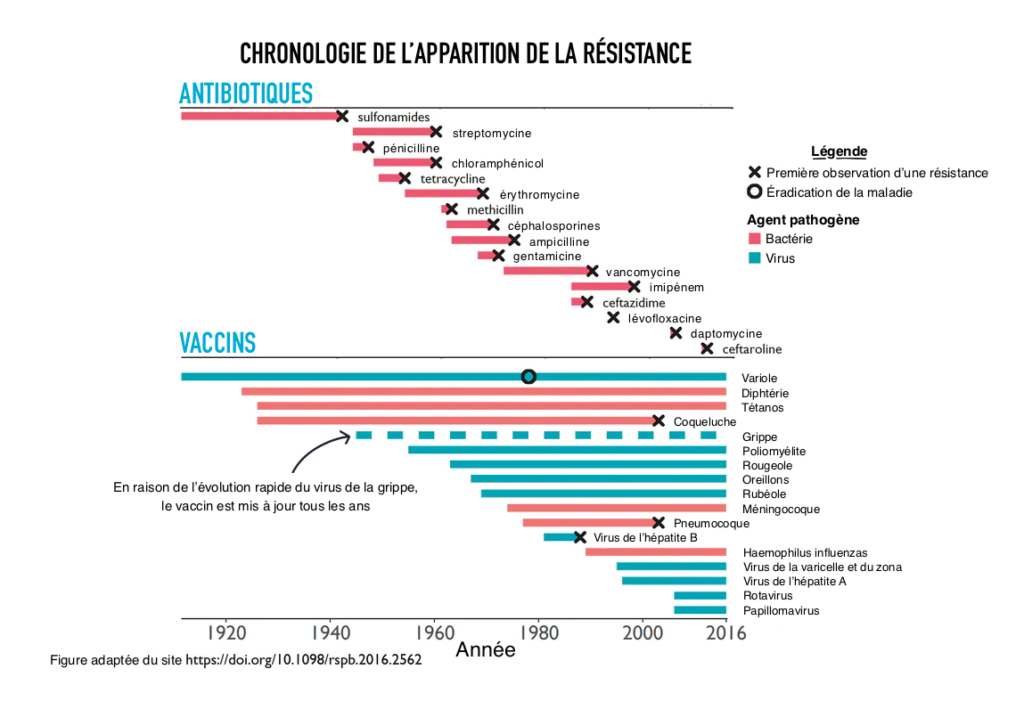
Les bactéries ont développé une résistance à tous les antibiotiques développés. Parfois, cela s’est produit très peu de temps après l’introduction d’un antibiotique. Il n’a fallu que six ans pour que la résistance à la pénicilline, le premier antibiotique, se généralise dans les hôpitaux britanniques.
Mais une résistance aux vaccins n’est survenue que rarement. Et les vaccins nous ont aidés à éradiquer la variole et on l’espère, bientôt également la polio. Une étude antérieure a suggéré deux arguments convaincants pour expliquer ce phénomène, en mettant en évidence les différences cruciales entre les mécanismes des médicaments et des vaccins.
Mais tout d’abord, expliquons ce que nous entendons par résistance et son origine. Au cours d’une infection, les virus et les bactéries se multiplient rapidement. Au cours de ce processus, ils copient leur matériel génétique des millions de fois. Ce faisant, des erreurs se produisent souvent, chaque erreur modifiant légèrement leur génome. Ces erreurs sont appelées des mutations.
Le plus souvent, les mutations n’ont que peu ou pas d’effet ou sont très préjudiciables à l’efficacité du virus. Mais parfois, très rarement, les agents pathogènes peuvent avoir de la chance et une mutation peut empêcher un antibiotique de pénétrer dans une cellule ou modifier le site au niveau duquel un médicament ou un anticorps se lierait, les empêchant ainsi d’agir. Nous appelons ces mutations des mutations « de résistance » ou « d’échappement ».
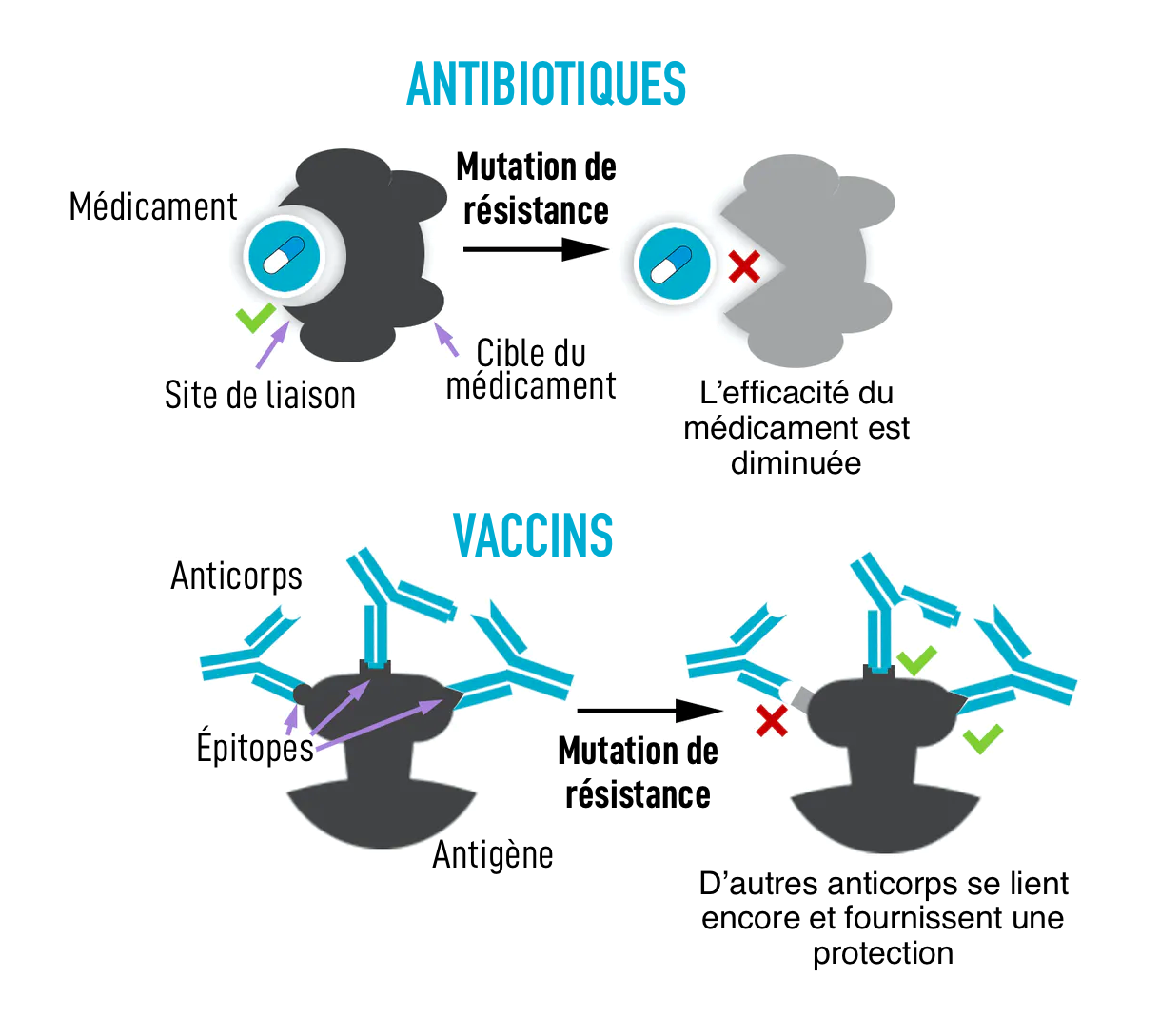
Première différence : le nombre de cibles
Les vaccins fonctionnent en introduisant une partie inoffensive d’un agent pathogène, appelée antigène, dans l’organisme. Ils entraînent notre système immunitaire à produire des protéines en forme de Y, ou anticorps, qui se lient spécifiquement à eux. Ils stimulent également la production de globules blancs spécifiques, appelés lymphocytes T, qui peuvent détruire les cellules infectées et aider à produire des anticorps.
En se liant aux antigènes, les anticorps peuvent aider à détruire les agents pathogènes ou à les empêcher de pénétrer dans les cellules. En outre, notre système immunitaire ne synthétise pas qu’un seul anticorps, mais jusqu’à des centaines d’anticorps différents – ou épitopes – chacun ciblant différentes parties de l’antigène.
Par comparaison, les médicaments, tels que les antibiotiques ou les antiviraux sont généralement de petites molécules qui inhibent une enzyme ou une protéine spécifique sans laquelle un agent pathogène ne peut pas survivre ou se répliquer. Par conséquent, la résistance aux médicaments ne nécessite généralement uniquement la mutation d’un seul site. D’autre part, bien que cela ne soit pas impossible, la probabilité de mutations d’échappement à évoluant pour tous, voire pour la plupart des épitopes ciblés par les anticorps, est très faible pour la plupart des vaccins.
Avec les médicaments, la réduction de la probabilité de résistance peut être obtenue de la même manière en utilisant plusieurs médicaments en même temps – une stratégie appelée « thérapie combinée » – qui est utilisée pour traiter le VIH et la tuberculose. On peut imaginer que les anticorps de votre corps agissent comme une combinaison thérapeutique massivement complexe, avec des centaines de médicaments légèrement différents, réduisant ainsi les chances d’évolution de la résistance.
Deuxième différence : le nombre d’agents pathogènes
Une autre différence essentielle entre les antibiotiques et les vaccins est le moment où ils sont utilisés et le nombre d’agents pathogènes présents. Les antibiotiques sont utilisés pour traiter une infection déjà établie alors que des millions d’agents pathogènes sont déjà présents dans l’organisme. Mais les vaccins sont utilisés à titre préventif. Les anticorps qu’ils génèrent peuvent agir au tout début d’une infection lorsque le nombre d’agents pathogènes est faible. Cela a des conséquences importantes, car la résistance est un jeu de nombres. Il est peu probable qu’une mutation de résistance survienne lors de la réplication de quelques agents pathogènes, mais les chances augmentent à mesure que le nombre d’agents pathogènes présents augmente.
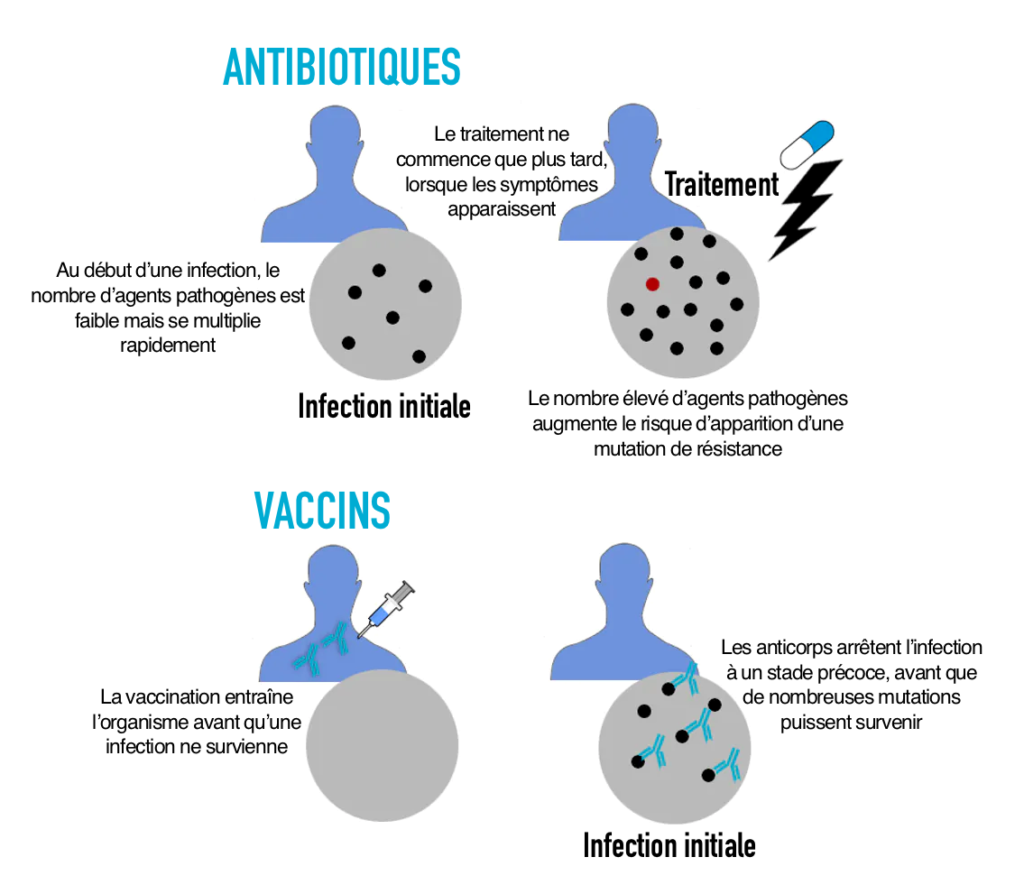
Plus il y a d’agents pathogènes présents lors d’une infection, plus il est probable qu’une mutation de résistance survienne. Célia Souque
Cela ne signifie pas que la résistance aux vaccins n’évolue jamais : la grippe en est un bon exemple. Grâce à son taux de mutation élevé, le virus de la grippe peut rapidement accumuler suffisamment de mutations pour que les anticorps puissent ne plus le reconnaître, un processus appelé « dérive antigénique ». Cela explique en partie pourquoi le vaccin antigrippal doit être changé chaque année.
Que cela nous apprend-il sur les vaccins contre le SRAS-CoV-2 ? Devrions-nous nous inquiéter de la perte d’efficacité des nouveaux vaccins ? Heureusement, le nouveau coronavirus dispose d’un mécanisme de correction qui réduit les erreurs qu’il commet lors de la réplication de son génome, ce qui signifie que les mutations sont beaucoup moins fréquentes que dans les virus de la grippe.
De plus, il a été confirmé que les vaccins Oxford/AstraZeneca et Pfizer/BioNTech peuvent tous deux stimuler efficacement les anticorps se liant à de multiples épitopes, ce qui devrait ralentir l’évolution de la résistance.
Mais nous devons rester prudents. Comme nous l’avons mentionné précédemment, les chiffres sont importants lorsqu’il s’agit de résistance. Plus les virus sont nombreux, comme dans une pandémie à croissance rapide,plus il est probable que l’on puisse toucher le jackpot et développer des mutations qui auront un impact significatif sur l’efficacité du vaccin. Si c’est le cas, une nouvelle version du vaccin pourrait être nécessaire pour créer des anticorps contre ces virus mutés. C’est également la raison pour laquelle il est essentiel de tenter de maintenir le nombre d’infections à un faible niveau par la prévention et la recherche des contacts pour que les vaccins restent efficaces le plus longtemps possible.
Article traduit par la Rédaction de Science Infuse –lien vers l’article original The Conversation
Science infuse est le webzine de Citizen4Science, association à but non lucratif d’information et de médiation scientifique doté d’une Rédaction avec journalistes professionnels. Nous défendons farouchement notre indépendance. Nous existons grâce à vous, lecteurs. Pour nous soutenir, faites un don ponctuel ou mensuel.