La découverte de l’insuline a 100 ans ! Comment évolue la prise en charge du diabète ?
À l’occasion de la célébration d’un siècle de découverte majeure pour la prise en charge d’une affection majeure, aujourd’hui problème de santé publique, Citizen4Science se penche sur l’évolution de son traitement et les enjeux à venir
Vous allez trouver pléthore d’articles sur la découverte de l’insuline jusqu’à sa commercialisation il y a 100 ans. Aussi nous avons préféré nous pencher sur sa place dans la prise en charge du diabète au cours des dernières décennies, et les perspectives d’avenir.
Aujourd’hui, le diabète touche un adulte sur onze dans le monde, en augmentation. L’OMS prévoit 700 millions de personnes atteintes d’ici 2045 et considère le diabète comme une « épidémie silencieuse« .
En France, 3,3 millions de personnes sont atteintes, avec 400 nouveaux cas par jour.
C’est le dérèglement de taux de sucre dans le sang (glycémie), qui dans un organisme sain est stable, qui est à l’origine de la pathologie.
Le diabète se caractérise par un défaut de production d’insuline par le pancréas.
On distingue le diabète de type 1, d’origine génétique, avec peu ou pas d’insuline produite, et qui concerne 10 % des malades placés directement sous insulinothérapie. Le diabète de type 1 est une maladie auto-immune, par laquelle les lymphocytes T se mettent à considérer les cellules productrices d’insuline comme étrangères et les détruisent.
Ce diabète peut survenir à tout âge, car ce phénomène auto-immun peut évoluer sans signes cliniques pendant très longtemps. Cette forme de diabète n’est donc pas « réservée » aux enfants comme on le croit souvent.
Le diabète de type 2 se déclare en général après 40 ans, lié principalement à alimentation trop sucrée ou trop grasse et le manque d’exercice physique, qui concourent à un épuisement des cellules qui produisent l’insuline.
L’insuline humaine
L’insuline humaine est une hormone peptidique formée de 51 acides aminés contenant deux chaînes réticulées par des ponts disulfures.
Éthymologie : du latin « insula » (île), car produite par les cellules bêta des ilôts pancréatiques.
Elle régule le métabolisme des sucres, graisses et protéines en permettant l ‘absorption du glucose dans le sang.

Différents types d’insuline selon la cinétique d’action
Les années 20
En 1922, c’est une insuline à action rapide qui a été mise sur le marché. Avec celle-ci, on ne pouvait pas contrôler parfaitement le diabète.
La seringue à insuline Novo (Novo Nordisk) conçue en 1924.

Aujourd’hui, on traite les patients atteints de diabète de type 1 classique avec le système dit « basal-bolus ».
Il s’agit de tenter de mimer le fonctionnement d’un pancréas sain,
L’insuline basale est celle qui couvre les besoins de la journée hors repas
L’insuline rapide dite bolus est à action rapide et couvre les besoins du repas Elle empêche ainsi la glycémie de monter après le repas.
Cela signifie que l’on donne de l’insuline à courte durée d’action (bolus) au moment des repas et en fonction de l’apport calorique/glucidique de chaque repas (le patient doit dont contrôler précisément le contenu de ses repas) et qu’entre eux, au cours de la journée, on donne de l’insuline à longue durée d’action (basale).
Ce schéma thérapeutique, appelé insulinothérapie fonctionnelle a pour objectif de s’adapter au plus près des besoins en insuline du patient, à tout moment.
Ainsi, au début de l’épopée de l’insulinothérapie, avec la seule insuline à courte durée d’action on ne pouvait pas contrôler parfaitement le diabète.
Les années 40
Les premières complications graves du diabète chez les personnes initialement traités par l’insuline sont apparues parce que le diabète n’était pas correctement contrôlé.
La recherche pharmaceutique a permis de mettre au point des analogues de l’insuline avec différents délais et durée d’action.
La découverte de l’insuline NPH après la Seconde Guerre mondiale donne une nouvelle dimension pour le traitement du diabète. Dans cette gamme, le médicament agit 1 heure après l’injection, avec un pic au bout de 4 à 6 heures et une durée d’action totale de 12h environ.
Des années 60 à aujourd’hui
Grâce à un procédé de fabrication enzymatique de l’insuline, de nombreuses nouveautés ont vu le jour : les insulines de courte durée d’action, les insulines à longue et très longue durée d’action analogues de l’insuline humaine. On dispose ainsi d’une bonne gamme d’insulines qui couvrent les besoin de la journée et permettent d’éviter les hypoglycémies.
Mesure de la glycémie
Autrefois, on ne pouvait mesurer que le taux de sucre dans l’urine, en laboratoire.
C’est dans les années 70 qu’est arrivé l’hémoglucotest qui permet de mesurer la glycémie des patients.
Glucomètre :
Concernant la technologie d’administration : les premières pompes à insuline sont apparues en 1979.
Ici une pompe à insuline reliée à un cathéter sous-cutané, couplée à une mesure continue de la glycémie.
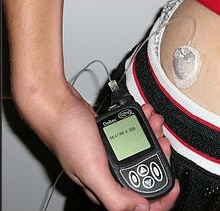
Aujourd’hui on s’est orienté vers un système dit en boucle semi-fermée, qui couple mesure continue glycémie et pompe à insuline : c’est-à-dire un système auto-régulée qui est le chemin vers le pancréas artificiel :
Diabeloop (du nom de la start-up medtech française qui l’a conçu) a obtenu le remboursement de son dispositif pour changer la vie des personnes atteintes de diabète de type 1.

Perspectives d’avenir pour le traitement du diabète : prévention
Diabète de type 1
Le constat, c’est que malgré toutes les belles avancées en 100 ans de la découverte du diabète au développement d’une gamme d’insulines qui permettent une prise en charge adaptée, l’évolution vers un pancréas artificiel grâce à la technologie et l’intelligence artificielle : il n’existe pas de traitement prophylactique pour empêcher que cette maladie ne se déclare chez les patients à risque. Et surtout, on ne sait pas détecter les patients à risque de diabète de type 1, ce qui révolutionnerait certainement la prise en charge, avec l’espoir d’empêcher la survenue de la maladie en interrompant le processus auto-immun destructeur.
Diabète de type 2
Cette forme de diabète est liée au mode de vie. Dans le monde, l’obésité et la sédentarité gagnent du terrain.
Le potentiel pour agir est énorme : il faut sensibiliser les populations dès le plus jeune âge au risque de diabète. Cela pourrait commencer dès l’école, car le surpoids touche les enfants. Évidemment, les parents sont concernés. L’éducation alimentaire et l’hygiène de vie concernent tous les membres d’un foyer.
Quelle insulinothérapie demain ?
Pour le diabète de type 1, on a une technologie de pointe qui permet un bon contrôle de la glycémIe. Pourtant, les patients sont assez réticents à la meilleure technologie proposée aujourd’hui car ils n’aiment pas que quelque chose soit fixé sur leur corps.
Alors on peut espérer comme prochaine étape d’évolution, le dispositif implantable.
Pour le diabète de type 2, les préoccupations sont différentes : la prise de poids et l’hypoglycémie sont redoutées par les patients. Or les médicaments non insuline proposés pour cette forme de diabète, comme les sulfonylurées, favorisent ces 2 événements. On les utilise donc de moins en moins, en tout cas dans certains pays.
Nouveaux antidiabétiques
Au cours de la dernière décennie ont été développées de nouvelles classes de médicaments :
- les inhibiteurs du SGLT2 (cotransporteur sodium-glucose de type 2)
Ces médicaments agissent au niveau des reins en inhibant la réabsorption du glucose et du sodium, ce qui génère une glycosurie. - les agonistes du GLP-1 (glucagon peptide-like 1(voie sous-cutanée, existence de formulations à administration hebdomadaire)
ils réduisent l’appétit ainsi que la pression artérielle, entre autres
Le bénéfice de ces médicaments est important, car si utilisés de façon adéquate ils réduisent les AVC, les accidents coronariens, protègent les reins, permettent de perdre du poids.
Le défi de la production puis de la disponibilité mondiale de l’insuline
Au début, l’insuline était obtenue à partir de pancréas de porc ou de bovin.
Puis on s’est aperçu que ça n’allait pas couvrir les besoins humains à travers le monde. Aujourd’hui, on fabrique l’insuline sans limité et on n’a plus la crainte d’une pénurie, ce qui a été le cas pendant très longtemps.
Le nouveau défi a basculé aujourd’hui vers la disponibilité pour les patients : dans les pays du Sud l’insuline n’est pas forcément accessible à tous, et il y a le problème logistique de tous les médicaments nécessitant réfrigération, ce qui est le cas de l’insuline. Les laboratoires pharmaceutiques aujourd’hui, tentent de développer des insulines qui peuvent être conservées à température ambiante (sans trop de succès à ce jour).
Enfin, la R&D sur l’insuline a encore de beaux jours : développer des insulines administrables avec des fréquences plus faibles, par exemple de façon hebdomadaire.
Thérapie cellulaire : greffe de cellules pancréatiques
Il n’y a pas que l’insuline et autres médicaments antidiabétiques pour traiter le diabète.
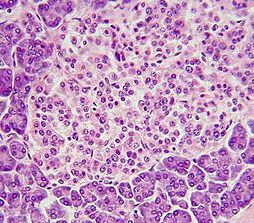
Il existe aussi le traitement par greffe de cellules souches permettant une régénération tissulaire au niveau du pancréas. Il s’agit ici de thérapie cellulaire, et on pratique cette greffe d’ilots depuis une vingtaine d’années, prélevés sur des personnes en état de mort cérébrale. La première étude clinique publiée était canadienne, en 2000, portant sur 7 patients.
Ilot de Langerhans
La greffe de pancréas entier se pratique aussi mais présente des risques importants de complications.
Toujours est-il que la greffe d’ilots pancréatiques, par injection s’est développée depuis 20 ans. Un problème au début était le manque de recul sur le devenir de la greffe sur le long terme et notamment quant au risque de rejet immunologique. Aujourd’hui, on a un recul sur des greffés depuis 10 dans le cadre d’études, et les greffés pionniers depuis 20 ans, qui est globalement très satisfaisant.
L’avenir ? Comme on sait créer des cellules bêta pancréatiques in vitro… pourquoi pas comme prochaine étape la synthèse de pancréas artificiels à greffer, parfaitement intégré et fonctionnant en toute autonomie comme un vrai !


Ping : "Diabète, une addition salée" : un film d'Arte avec "Big Pharma" ostensiblement dans le viseur - Science infuse site d'actualités